Informatie over antipsychotica
Deze pagina gaat over antipsychotica als medicamenteuze behandeling ingezet voor schizofrenie en andere psychotische stoornissen bij volwassenen. Het geeft een overzicht van het bewijs voor het gebruik op korte termijn, de bijwerkingen en het effect op lange termijn. Het belangrijkste doel van dít overzicht is om het onderzoek naar de langetermijnresultaten te evalueren. Meer informatie over antipsychotica op de website van Mad in America vindt u hier. Specifieke informatie over antipsychotica ingezet als behandeling bij kinderen en adolescenten vindt u hier op de website van Mad in America.
Onderzoek samengesteld door: Robert Whitaker
Bewijs voor kortetermijngebruik
Hoewel algemeen wordt aangenomen dat er overvloedig bewijs is uit klinische proeven dat antipsychotica effectief zijn in het onderdrukken van psychotische symptomen op de korte termijn, zitten er gaten in de bewijsvoering. Zoals onderzoekers in 2017 meldden, “zijn er nóóit placebogecontroleerde onderzoeken gerapporteerd bij patiënten met een eerste episode psychose.” Dit betekent dat er een gebrek aan bewijs is voor deze klasse van geneesmiddelen bij medicatie-naïeve patiënten (d.w.z. patiënten die nog nooit eerder zijn blootgesteld aan antipsychotica).
Het bewijs voor het gebruik van antipsychotica op korte termijn is voornamelijk afkomstig van gerandomiseerde gecontroleerde onderzoeken die zijn uitgevoerd bij gehospitaliseerde patiënten. In deze studies worden patiënten die antipsychotica gebruiken abrupt van hun medicatie afgehaald. Na een paar dagen worden diegenen die actief psychotisch zijn geworden gerandomiseerd naar placebo of naar behandeling met een antipsychoticum. Onderzoekers meten dan de afname van psychotische symptomen gedurende de volgende vier tot zes weken.
In 2009 publiceerde Leucht een meta-analyse van 38 onderzoeken met tweede-generatie antipsychotica, en rapporteerde een respons van 41% voor de met medicatie behandelde patiënten tegenover 24% voor de placebogroep. Respons werd gedefinieerd als een afname van de symptomen met 50%. Hoewel dit verschil statistisch significant is, blijkt uit de resultaten toch dat de meerderheid van de met een antipsychoticum behandelde patiënten géén extra voordeel heeft ten opzichte van de placebogroep terwijl ze wel worden blootgesteld aan de bijwerkingen van de antipsychotica.
Wat betekenen deze responspercentages nu werkelijk?
Om het effect van een behandeling met een geneesmiddel op alle patiënten te beoordelen, berekenen onderzoekers het aantal patiënten dat moet worden behandeld (NNT=Number needed to treat) om één extra positieve respons te geven ten opzichte van placebo. In deze meta-analyse was het responspercentage 41% voor degenen die werden behandeld met een geneesmiddel tegenover 24% voor degenen die een placebo kregen. Dit betekent dat voor elke 100 patiënten die worden behandeld met een antipsychoticum, er 17 (41-24) meer responders zijn dan er zouden zijn met placebo alleen. Het NNT in de studie van Leucht was dus zes (100/17). Zes op de zeven patiënten die met een antipsychoticum worden behandeld, ondervinden géén voordeel van de behandeling maar worden wél blootgesteld aan de bijwerkingen van het geneesmiddel.
De groep die geen baat heeft bij de behandeling, bestaat uit patiënten die niet op het geneesmiddel reageren (100%-41%=59%) en patiënten die wel op een placebo reageren, en het geneesmiddel dus niet nodig hadden (24%). Van 83% (59%+24%) van alle patiënten kan dus worden gezegd dat zij schade ondervinden van een kortdurende behandeling met een antipsychoticum, terwijl slechts 17% er baat bij heeft.
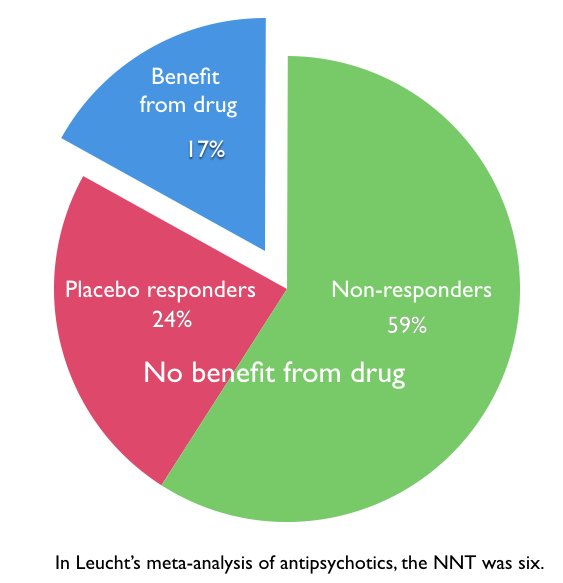
In 2017 publiceerden Leucht en collega’s een meta-analyse van alle dubbelblinde, gerandomiseerde klinische proeven met antipsychotica die waren uitgevoerd sinds het eerste antipsychoticum, chloorpromazine, in 1953 werd geïntroduceerd. Zij concludeerden dat slechts 51% van de patiënten in deze 167 trials zelfs maar een “minimale respons” had op het antipsychoticum, tegenover 30% van de placebogroep. Dit verschil in minimale respons levert een NNT van vijf op, wat betekent dat 80% van de patiënten de bijwerkingen van een antipsychoticum ondervindt zonder dat dit extra voordeel oplevert in de zin van vermindering van hun psychotische symptomen.
Nadelige effecten
De tweede generatie antipsychotica wordt vaak gegroepeerd als “atypische” antipsychotica. Dit suggereert dat ze een gemeenschappelijk werkingsmechanisme hebben. Deze medicijnen werken in op een aantal verschillende neurotransmitter routes en doen dit met een verschillende mate van kracht. Om die reden hebben de tweede generatie antipsychotica bijwerkingenprofielen die sterk variëren. De verstoring van een neurotransmitterroute door een middel veroorzaakt veel voorspelbare bijwerkingen. Aangezien op dopamine werkende banen betrokken zijn bij de controle van motorische bewegingen, kunnen geneesmiddelen die dopaminereceptoren blokkeren parkinsonisme, dystonie en acathisie veroorzaken. Bovendien zijn dopaminerge banen van vitaal belang voor het normaal functioneren van het limbisch systeem en de frontale kwabben. Dus kunnen dopamine-blokkerende geneesmiddelen emotionele reacties op de wereld (een functie van het limbisch systeem) en zelfbewustzijn (frontale kwabben) onderdrukken. Het blokkeren van serotonerge receptoren kan leiden tot een toename van de eetlust, gewichtstoename en metabole veranderingen die gepaard gaan met een verhoogd risico op diabetes. Het blokkeren van muscarine M1-receptoren kan leiden tot geheugen- en cognitieproblemen. En ga zo maar door. Elke neurotransmitter heeft zijn eigen bijwerkingenprofiel.
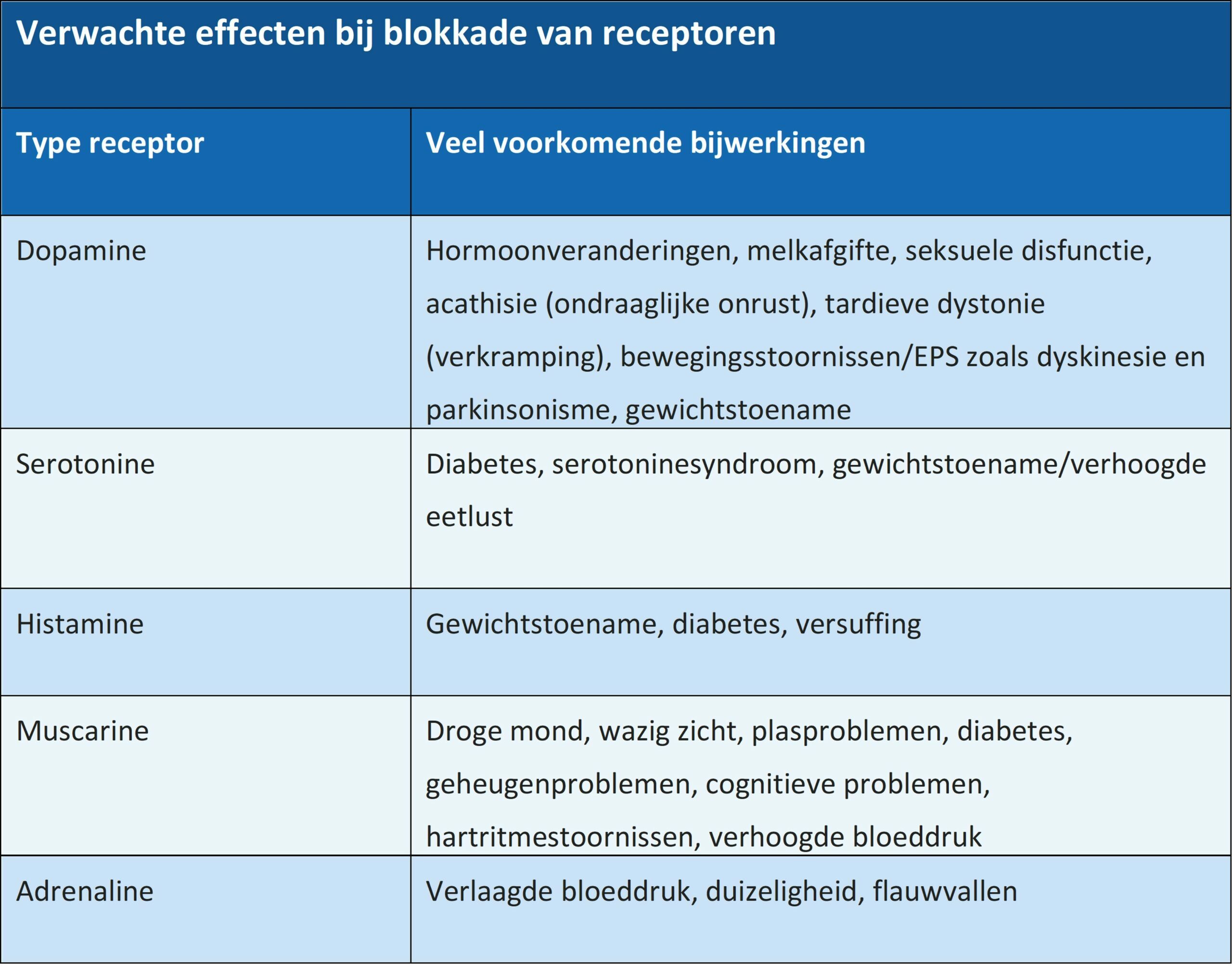
Zoals te zien is in bovenstaande tabel (gebaseerd op tabel van C. Correll), kunnen SGA’s een duizelingwekkend scala aan fysieke, emotionele en cognitieve problemen veroorzaken. De gemakkelijkste manier om de risico’s van een specifiek middel te begrijpen is door te kijken welke neurotransmitterroutes het blokkeert en in welke mate. In de tabel hieronder zie je in welke mate een bepaald antipsychoticum op bepaalde neurotransmitters werkt. Daarmee kun je in de vorige tabel opzoeken welke bijverschijnselen daarmee in verband gebracht kunnen worden.
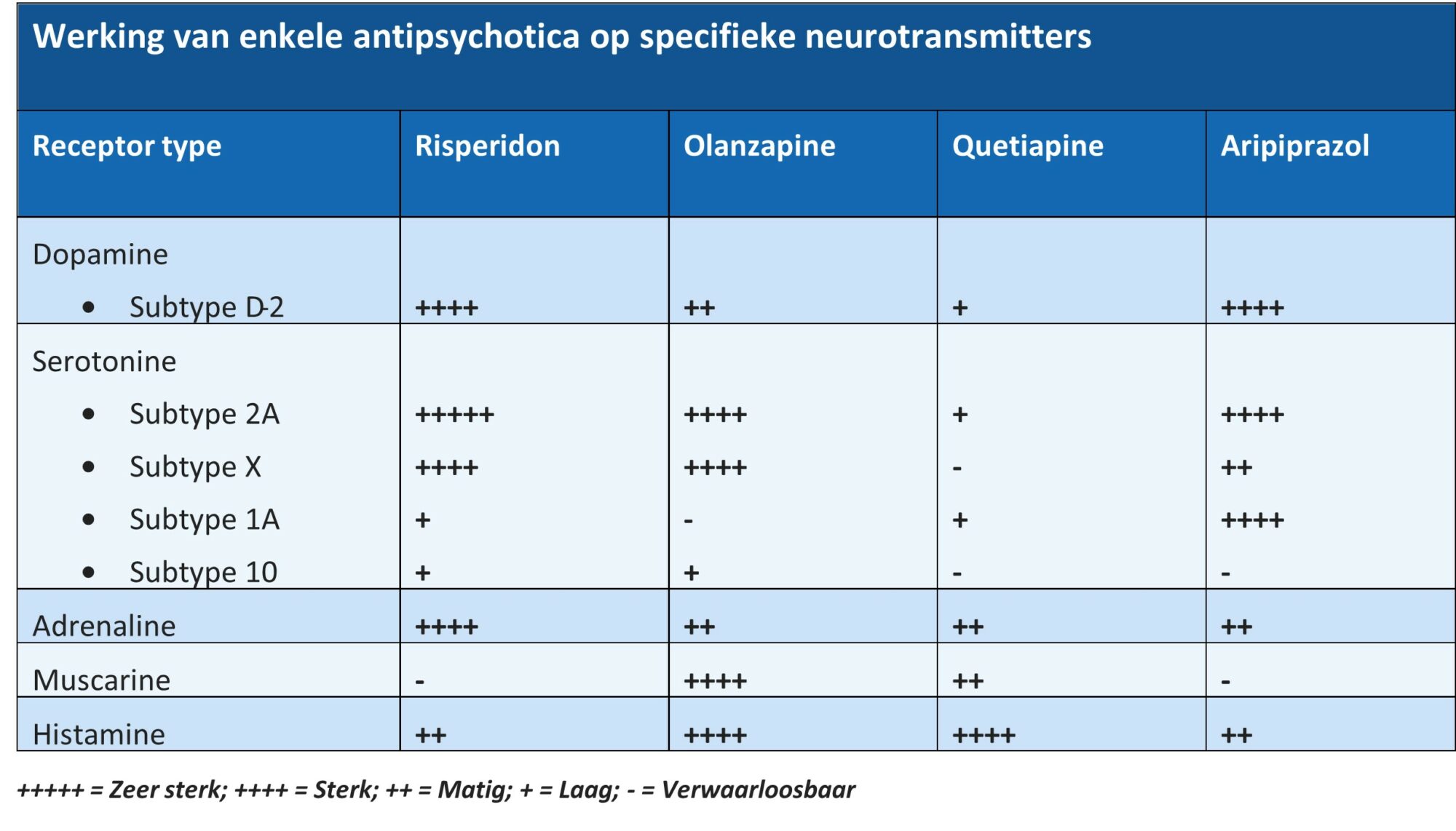
Kortom, antipsychotica veroorzaken een breed scala aan bijwerkingen: metabole disfunctie, endocriene disfunctie, motorische disfunctie, seksuele disfunctie, cardiale en respiratoire problemen, en hersenatrofie. De antipsychotica kunnen acathisie veroorzaken, een intense innerlijke agitatie (onrust) die gepaard gaat met een toename van gewelddadig en suïcidaal gedrag.
(Aanvulling MitN: Zie website Akathisa Alliance for education and research of MISSD voor meer informatie over dit onderwerp)
Op de langere termijn kunnen ze tardieve dyskinesie veroorzaken. Dit wordt gekenmerkt door ritmische, onwillekeurige motorische bewegingen. Bij volwassenen houdt de tardieve dyskinesie meestal aan, zelfs nadat met het antipsychoticum is gestopt. Dit wijst op blijvende schade aan de basale ganglia.
(Aanvulling MitN: Zie website Tardive Impact of National Organization for Tardive Dyskinesia voor meer informatie over dit onderwerp)
Al deze negatieve effecten samen leiden tot een slechte wereldgezondheid.
Lange-termijn uitkomsten
De literatuur over de langetermijnresultaten van antipsychotica, die is verzameld over een periode van bijna 60 jaar, vertelt consequent dat medicatie de kans vergroot dat een persoon met de diagnose schizofrenie chronisch ziek zal worden. Zie ook “The Case Against Antipsychotics” voor een diepgaande bespreking van deze literatuur.
A. Het chroniciteitsprobleem duikt op (jaren 1960-1970)
01. Eerste vervolgstudie door National Institute for Mental Health (NIMH)
a) Een jaar na ontslag. Schooler, N. American Journal of Psychiatry 123 (1967):986-995.
In deze NIMH-studie werd gekeken naar de resultaten gedurende één jaar van 299 patiënten die bij hun opname in een ziekenhuis ofwel met neuroleptica ofwel met placebo werden behandeld. Dit was de eerste langetermijnstudie die door het NIMH werd uitgevoerd. De onderzoekers stelden vast dat patiënten die ‘n placebo kregen “minder kans hadden om opnieuw te worden opgenomen dan degenen die een van de drie actieve fenothiazines kregen”.
02. De eerste twee terugvalstudies door NIMH
a) Terugval bij chronische schizofreniepatiënten na abrupte stopzetting van kalmerende medicatie. Prien, R. British Journal of Psychiatry 115 (1968):679-86.
De belangrijkste bevinding van deze NIMH-studie was dat het terugvalpercentage steeg in directe relatie tot de dosering. Hoe hoger de dosering die patiënten gebruikten voordat het antipsychoticum werd teruggetrokken, hoe groter het terugvalpercentage. Aan het begin van de studie gebruikten 18 patiënten een placebo en slechts één van hen verslechterde in de volgende 6 maanden (6%). 65 patiënten gebruikten 300 mg chloorpromazine aan het begin van de studie en 54% van deze patiënten verslechterde nadat het medicijn werd ingetrokken. 113 patiënten gebruikten meer dan 300 mg chloorpromazine aan het begin van de studie en 66% van deze patiënten ging achteruit na het stoppen van het medicijn (zie tabel 3 op pagina 684 van het artikel).
b) Stopzetting van chemotherapie bij chronische schizofreniepatiënten. Prien, R. Hospital and Community Psychiatry 22 (1971):20-23.
In deze NIMH-studie werd de eerdere bevinding, dat het aantal terugvallen toenam in correlatie met de neuroleptische dosering, bevestigd. Slechts 2 van de 30 patiënten die aan het begin van de studie een placebo kregen, hervielen gedurende de volgende 24 weken (7%). 23% van de 99 patiënten die bij aanvang van de studie minder dan 300 mg chloorpromazine gebruikten, hervielen na het staken van de behandeling. 52% van de 91 patiënten die aan het begin van de studie 300 tot 500 mg chloorpromazine gebruikten, herviel na het afbouwen van het medicijn. 65% van de 81 patiënten die aan het begin van de studie meer dan 500 mg chloorpromazine gebruikten, herviel na het afbouwen van het medicijn. De onderzoekers concludeerden: “Terugval bleek significant te zijn gerelateerd aan de dosis van het kalmerende medicijn dat de patiënt kreeg voordat hij op placebo werd gezet – hoe hoger de dosis, hoe groter de kans op terugval” (Zie pagina 22-23 van het artikel).
03. Een vergelijkende studie van vijfjaarresultaten van het tijdperk vóór en na Thorazine
a) Vergelijking van twee vijfjaarlijkse vervolgstudies. Bockoven, J. American Journal of Psychiatry 132 (1975):796-801.
In deze studie vergeleken de Bostonse psychiaters Sanbourne Bockoven en Harry Solomon de terugvalpercentages in het tijdperk vóór Thorazine met die in het tijdperk na de Thorazine. Zij ontdekten dat de patiënten in het tijdperk vóór, het beter hadden gedaan. 45% van de patiënten die in 1947 in het Boston Psychopathic Hospital werden behandeld, had in de 5 jaar na ontslag geen terugval gehad. 76% leefde aan het eind van die follow-up periode met succes in het gemeenschapsleven. Daarentegen bleef slechts 31% van de patiënten die in 1967 met psychofarmaca behandeld werden in een gezondheidscentrum in Boston, zonder terugval gedurende de termijn van 5 jaar. Als groep waren zij ook veel meer “sociaal afhankelijk” (b.v. overheidsbijstand ontvangend) dan de patiënten van het 1947-lichting.
Andere onderzoekers die in de jaren veertig en begin jaren vijftig de recidiefpercentages in de psychiatrische ziekenhuizen van New York onderzochten, rapporteerden soortgelijke bevindingen. Ongeveer 50% van de ontslagen schizofreniepatiënten was gedurende lange follow-up periodes voortdurend gezond gebleven. Dit was duidelijk beter dan de resultaten met neuroleptica (zie Nathaniel Lehrman, “A state hospital population five years after admission: a yardstick for evaluative comparison of follow-up studies,” Psychiatric Quarterly 34 (1960):658-681; en H.L. Rachlin, “Follow-up study of 317 patients discharged from Hillside Hospital in 1950,” Journal of Hillside Hospital 5 (1956):17-40).
04. Twee NIMH-onderzoeken in de jaren ’70 naar de resultaten op langere termijn bij patiënten zonder medicatie
a) De behandeling van acute schizofrenie zonder psychofarmaca. Carpenter, W. American Journal of Psychiatry 134 (1977):14-20.
In deze NIMH-studie uit 1977 werden 49 schizofreniepatiënten, die in een experimenteel ziekenhuisprogramma werden geplaatst dat hen psychosociale ondersteuning bood, gerandomiseerd in groepen met en zonder medicatie. Slechts 35% van de niet-medicamenteuze patiënten herviel binnen een jaar na ontslag, vergeleken met 45% van degenen die werden behandeld met medicatie. De patiënten die medicatie kregen hadden ook meer last van depressie, afgevlakte emoties en verstoorde bewegingen.
b) Zijn er schizofrenen voor wie geneesmiddelen onnodig of contra-indicatief zijn? Rappaport, M. Internationale farmacopsychiatrie 13 (1978):100-111.
In deze studie uit 1978 hebben Maurice Rappaport en zijn collega’s van de Universiteit van Californië, San Francisco, 80 jonge mannelijke schizofrenen, opgenomen in het Agnews Staatsziekenhuis. Ze werden gerandomiseerd in medicatie- en niet-medicatiegroepen. Slechts 27% van de medicatievrije patiënten herviel in de drie jaar na ontslag, vergeleken met 62% van de groep met medicatie. Opmerkelijk was dat slechts twee van de 24 patiënten (8%) die in het ziekenhuis en ook na hun ontslag geen medicatie kregen terugvielen. Aan het einde van de studie functioneerde deze groep van 24 medicijnvrije patiënten op een veel hoger niveau dan de patiënten die mét medicijnen werden behandeld.
05. Het Soteria-project
a) Een behandeling zonder neuroleptica voor schizofrenie. Mathews, S. Schizophrenia Bulletin 5 (1979):322-332.
b) Behandeling voor schizofrenie in opgenomen woongroep. Mosher, L. Ziekenhuis- en Gemeenschapspsychiatrie 29 (1978):715-723
c) De behandeling van acute psychose zonder neuroleptica. Mosher, L. International Journal of Social Psychiatry 41 (1995):157-173.
d) Behandeling van acute psychose zonder neuroleptica. Bola, J. The Journal of Nervous and Mental Disease 191 (2003):219-229.
In de zeventiger jaren deed Loren Mosher, hoofd van de schizofrenie-afdeling van het NIMH, een experiment voor behandeling in een huiselijke omgeving (Soteria genaamd). Er werd zo min mogelijk antipsychotica gebruikt. Dit werd vergeleken met de traditonele behandeling in een ziekenhuisomgeving. Aan het eind van twee jaar hadden de Soteria-patiënten “lagere psychopathologie-scores, minder (ziekenhuis) heropnames en een betere algemene aanpassing” dan de patiënten die conventioneel met antipsychotica werden behandeld. Slechts 31% van de patiënten die zonder medicatie werden behandeld in het Soteriahuis, en die van de neuroleptica afbleven na het verlaten van het programma, had een terugval in de volgende twee jaar.
06. Is het middel erger dan de kwaal?
a) Onderhoudstherapie met antipsychotica. Cole, J. American Journal of Psychiatry 132 (1977):32-6.
In 1977 concludeerde Jonathan Cole, het voormalige hoofd van het NIMH Psychopharmacology Service Center, dat gezien de ontelbare problemen die antipsychotica veroorzaken, “elke chronische schizofrene poliklinische patiënt die antipsychotica gebruikt, zou de kans moeten krijgen het zonder medicatie te mogen proberen.”. Hij gaf zijn artikel de titel: “Is het middel erger dan de kwaal?”
B. Een biologische verklaring voor door psychofarmaca veroorzaakte chroniciteit
07. Door antipsychotica veroorzaakte overgevoeligheidspsychose
a) Dopaminerge overgevoeligheid na neuroleptica. Muller, P. Psychopharmacology 60 (1978):1-11.
b) Door neuroleptica veroorzaakte overgevoeligheidspsychose. Chouinard, G. American Journal of Psychiatry 135 (1978):1409-1410.
c) Door neuroleptica veroorzaakte overgevoeligheidspsychose. Chouinard, G. American Journal of Psychiatry 137 (1980):16-20.
d) Door neuroleptica veroorzaakte overgevoeligheidspsychose, “hump course” en tardieve dyskinesie. Chouinard, G. Tijdschrift voor Klinische Psychofarmacologie 2 (1982):143-4.
Aan het eind van de jaren zeventig identificeerden twee artsen van de McGill Universiteit, Guy Chouinard en Barry Jones, de biologische veranderingen die antipsychotica in de hersenen teweegbrachten en die leidden tot het hoge terugvalpercentage bij patiënten die met de medicatie werden behandeld. Omdat de antipsychotica de dopamineactiviteit dempen, proberen de hersenen dit te compenseren door “overgevoelig” te worden voor dopamine. De psychofarmaca veroorzaken met name een toename in de dichtheid van dopaminereceptoren. Deze verstoring van de dopaminefunctie maakt de patiënten op de lange termijn biologisch vatbaarder voor psychose en voor ergere terugvallen bij het afkicken van antipsychotica. Chouinard en Jones concludeerden: “Neuroleptica kunnen een dopamine overgevoeligheid veroorzaken die leidt tot zowel dyskinetische als psychotische symptomen. Een gevolg is dat de kans op psychotische terugval bij een patiënt die zo’n overgevoeligheid heeft ontwikkeld, bepalend wordt, meer dan het normale verloop van de ziekte”.
C. Vijfendertig jaar bevestigend bewijs
De psychiatrie heeft het probleem van “neuroleptica-geïnduceerde overgevoeligheidspsychose” sinds het begin van de jaren tachtig meestal genegeerd. Maar sinds die tijd zijn er een aantal langetermijnstudies geweest die hebben bevestigd dat antipsychotica de kans vergroten dat iemand chronisch ziek wordt.
08. Philip Seeman’s dierproeven betreffende psychose
a) Dopamineovergevoeligheid correleert met D2-HIGH toestanden, wat leidt tot vele paden naar psychose. Seeman, P. Proceedings of the Nat Acad of Science 102 (2005):3513-18.
b) Doorbraak: Dopamineovergevoeligheid tijdens een lopende antipsychoticabehandeling leidt tot het falen van de behandeling na verloop van tijd. Samaha, A. J Neuroscience 27 (2007):2979-86.
In deze twee artikelen rapporteerde Philip Seeman van de Universiteit van Toronto dat middelen die psychotisch gedrag bij dieren teweegbrengen (b.v. amfetaminen, angel dust, letsels aan de hippocampus, gen-knock-out manipulaties) allemaal een toename veroorzaken van dopaminegevoelige D2 receptoren. Hij ontdekte echter dat haloperidol en olanzapine beide de dichtheid van D2 HIGH receptoren verdubbelden, en dus precies de biologische afwijking veroorzaken die in diermodellen als eindpunt was geïdentificeerd. In een artikel uit 2007 concludeerde hij dat “deze resultaten de eerste zijn die aantonen dat overgevoeligheid tijdens een voortdurende behandeling met antipsychotica de werkzaamheid van de behandeling ondermijnt.”
09. Interculturele studies
a) De Internationale Pilot Study over Schizofrenie. Leff, J. Psychological Medicine 22 (1992):131-145.
De eerste studie van de Wereldgezondheidsorganisatie die de resultaten van schizofrenie in “ontwikkelde” en “ontwikkelingslanden” vergeleek, heette The International Pilot Study of Schizophrenia. Het begon in 1968 en er waren 1.202 patiënten in negen landen bij betrokken. Zowel na twee jaar als na vijf jaar bleek dat de patiënten in de arme landen het veel beter deden. De onderzoekers concludeerden dat schizofreniepatiënten in de arme landen een aanzienlijk beter beloop en resultaat hadden dan (patiënten) in de ontwikkelde landen. Dit gold ongeacht of naar de klinische resultaten, de sociale resultaten of een combinatie van beide werd gekeken. Tweederde van de patiënten in India en Nigeria was asymptomatisch aan het eind van de vijf jaar. De WHO-onderzoekers waren echter niet in staat een variabele te identificeren die dit opmerkelijke verschil in resultaten verklaarde (Zie blz. 132, 142 en 143 van het artikel).
b) Schizofrenie: Manifestaties, aantallen en verloop in verschillende culturen. Jablensky, A. Psychological Medicine 20 (1992):1-95.
De tweede WHO-studie van dit type werd de Determinants of Outcome of Severe Mental Disorders genoemd. Er waren 1.379 patiënten uit 10 landen bij betrokken, en de studie was opgezet als een vervolgstudie op de International Pilot Study of Schizophrenia. De patiënten in deze studie waren eerste-episode patiënten, en 86% was minder dan 12 maanden ziek geweest. Deze studie bevestigde de bevindingen van de eerste: de resultaten na twee jaar waren veel beter voor de patiënten in de arme landen. In grote lijnen had 37% van de patiënten in de arme landen (India, Nigeria en Colombia) één psychotische episode en was daarna volledig hersteld. 26,7% van de patiënten in de arme landen had twee of meer psychotische episoden, maar was aan het eind van de twee jaar nog steeds in “volledige remissie”. Met andere woorden, met 63,7% van de patiënten in de arme landen ging het na twee jaar redelijk goed. Daarentegen ging het slechts met 36,9% van de patiënten in de VS en zes andere ontwikkelde landen na twee jaar redelijk goed. De onderzoekers concludeerden dat “het wonen in een ontwikkeld land een sterke voorspeller was van het niet bereiken van een volledige remissie”.
Hoewel de WHO-onderzoekers geen variabele identificeerden die dit verschil in resultaten zou verklaren, merkten zij wel op dat in de ontwikkelingslanden slechts 15,9% van de patiënten voortdurend neuroleptica voorgeschreven kregen, vergeleken met 61% van de patiënten in de VS en andere ontwikkelde landen.
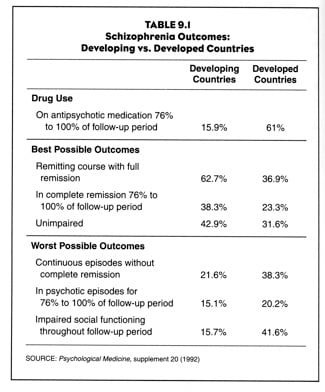
c) Internationale klinische en functionele remissiecijfers. Haro, J. Brit J of Psychiatry 199 (2011):194-201
In deze studie, gefinancierd door Eli Lilly, werden 11.078 schizofreniepatiënten in 37 landen allemaal behandeld met antipsychotica. De patiënten in de ontwikkelingslanden (Noord-Afrika en het Midden-Oosten) hadden even slechte functionele resultaten als de patiënten in Europa. In deze studie waarin alle patiënten medicatie kregen, waren de functionele resultaten van de patiënten in de arme landen dus veel slechter dan in de eerdere WHO-studies. Ze waren nu niet meer beter dan functionele resultaten in de rijkere landen.
10. De Vermont longitudinaal studie
a) De Vermont Longitudinaal studie voor mensen met zware mentale ziektes, II. Harding, C. American Journal of Psychiatry 144 (1987):727-734.
b) Proefondervindelijke correctie van zeven mythes over schizofrenie met implicaties voor de behandeling. Harding, C. Acta Psychiatrica Scandinavica 90 (1990):140-146.
In een langlopend onderzoek naar schizofreniepatiënten die eind jaren vijftig, begin jaren zestig werden ontslagen van de achterste afdelingen van het Vermont State Hospital, rapporteerde Courtenay Harding dat 20 jaar later 25% tot 50% van de patiënten volledig van hun medicatie af waren, geen tekenen en symptomen van schizofrenie meer vertoonden en goed functioneerden. Zij concludeerde dat het een “mythe” was dat schizofreniepatiënten hun hele leven aan de medicijnen moeten blijven. De realiteit is dat “het misschien een klein percentage is dat voor onbepaalde tijd medicatie nodig heeft”.
11. Een meta-analyse van de uitkomstenliteratuur
a) Honderd jaar schizofrenie. Hegerty, J. American Journal of Psychiatry 151 (1994):1409-1416.
In 1994 rapporteerden onderzoekers van de Harvard Medical School dat de resultaten voor schizofreniepatiënten in de V.S. sinds de zeventiger jaren waren verslechterd, tot het punt dat ze niet beter waren dan in 1900. Hoewel de onderzoekers antipsychotica niet de schuld gaven van de slechte resultaten, is het opmerkelijk dat deze achteruitgang zich voordeed in een periode waarin Amerikaanse psychiaters het publiek begonnen te vertellen dat mensen met de diagnose schizofrenie levenslang aan de drugs moesten blijven. Met andere woorden, de achteruitgang viel samen met de invoering van een zorgmodel dat de nadruk legde op levenslange medicatietherapie.
12. MRI-onderzoeken (jaren 1990)
a) Toename in caudate nucleus volumes van eerste-episode schizofreniepatiënten die antipsychotica gebruiken. Chakos, M. American Journal of Psychiatry 151 (1994):1430-1436.
b) Neuroleptica bij progressieve structurele hersenafwijkingen bij psychiatrische aandoeningen. Madsen, A. The Lancet 32 (1998):784-785.
c) Subcorticale volumes bij neuroleptica-naïeve en behandelde patiënten met schizofrenie. Gur, R. American Journal of Psychiatry 155 (1998):1711-1717.
d) Een vervolgonderzoek naar magnetische resonantiebeeldvorming bij schizofrenie. Gur, R. Archives of General Psychiatry 55 (1998):145-152.
In de jaren negentig ontdekten onderzoekers met behulp van MRI-technologie dat antipsychotica de frontale kwabben doen krimpen en een vergroting van de basale ganglia veroorzaken. In de “Follow-up Magnetic Resonance Imaging” studie rapporteerden onderzoekers dat de vergroting van de basale ganglia gepaard ging met een verslechtering van zowel de positieve als de negatieve symptomen van schizofrenie. Dit was een krachtig bewijs van hoe de medicijnen in de loop van de tijd chronische ziekten veroorzaken.
13. Nancy Andreasen’s onderzoek naar hersenvolumes
a) Progressieve structurele hersenafwijkingen en hun relatie tot klinische resultaat Ho, B. Arch Gen Psych 60 (2003):585-94.
b) Langdurige behandeling met antipsychotica en hersenvolumes. Ho, B. Arch Gen Psych 68 (2011):128-37.
Vanaf 2003 begon Nancy Andreasen, voormalig redacteur van het American Journal of Psychiatry, verslag te doen van haar grote MRI studie van schizofreniepatiënten die werden behandeld met antipsychotica. Ze ontdekte dat de patiënten geleidelijk progressief “frontale witte massavolume” verloren én dat deze hersenkrimp werd geassocieerd met een verslechtering van de negatieve symptomen, toegenomen functionele beperkingen, en, na vijf jaar, cognitieve achteruitgang. In een artikel uit 2011 rapporteerde ze dat deze krimp medicijn-gerelateerd was. Gebruik van de oude neuroleptica, de atypische antipsychotica, en clozapine waren allemaal “geassocieerd met kleinere hersenweefselvolumes” met afname in zowel witte als grijze massa. De ernst van de ziekte of straatdrugsmisbruik hadden “marginale of geen enkele invloed” op de hersenvolumes.
14. Tardieve dyskinesie en globale achteruitgang
a) Tardieve dyskinesie bij patiënten die behandeld worden met de bekendste neuroleptica. Crane, G. American Journal of Psychiatry 124 (1968):40-47.
b) Klinische psychofarmacologie in haar 20e jaar. Crane, G. Wetenschap 181 (1973):124-128.
c) Functionele beperkingen bij tardieve dyskinesie. Yassa, R. Acta Psychiatrica Scandinavica 80 (1989):64-67.
d) Bepalende factoren voor aandachts- en stemmingsstoornissen bij tardieve dyskinesie. Myslobodsky, M. Brain and Cognition 23 (1993):88-101.
e) Cognitieve stoornissen bij schizofrenie. Waddington, J. Brain and Cognition 23 (1993):56-70.
f) Het effect van atypische versus typische antipsychotica op tardieve dyskinesie. De Leon, J. Eur. Arch. Psychiatry Clinical Neurosciences 257 (2007):169-172.
g) De neuropathologische effecten van antipsychotica. Harrison, P. Schizophrenia Research 40 (1999):87-99.
Op de lange termijn kunnen antipsychotica leiden tot een permanente disfunctie van de dopaminerge banen in de hersenen. Ze kunnen leiden tot bewegingsstoornissen (tardieve dyskinesie), ernstige psychotische symptomen (tardieve psychose), en algehele cognitieve achteruitgang (tardieve dementie).
15. Harrow/Jobe in lijn onderzoek
a) Factoren betrokken bij uitkomsten van herstel bij schizofreniepatiënten die geen antipsychotica gebruiken. Harrow, M. Journal of Nervous and Mental Disease 195 (2007):407-414.
b) Moeten alle schizofreniepatiënten hun hele leven lang antipsychotica nemen? Een 20-jarig longitudinaal onderzoek. Harrow, M. Psychol Med 42 (2012):2145-55.
c) Neemt behandeling van schizofrenie met antipsychotische medicatie de psychose weg of vermindert deze? Harrow, M. Psychol Med 44 (2014):3007-16.
d) Bevordert langdurige behandeling van schizofrenie met antipsychotische medicatie het herstel? Harrow, M. Schizophr Bull 39 (2013):962-5.
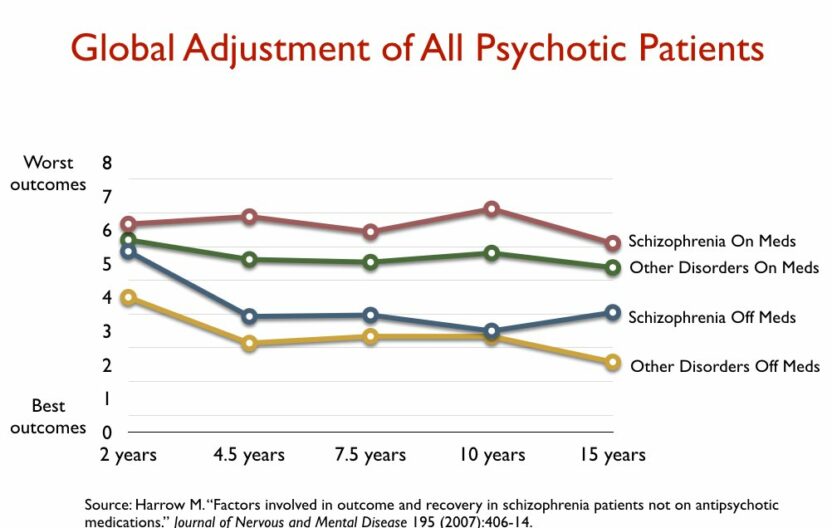
Door het NIMH gefinancierde onderzoekers volgden de langetermijnresultaten van schizofreniepatiënten die in de jaren tachtig in twee ziekenhuizen in het gebied rond Chicago waren gediagnosticeerd. Zij ontdekten dat na 15 jaar 40% van de schizofreniepatiënten die waren gestopt met het slikken van antipsychotica was hersteld, tegenover 5% van degenen die aan de medicijnen waren gebleven. Zij ontdekten ook dat degenen die van de medicatie afkwamen het beter deden op elk gebied dat op de lange termijn werd gemeten: Aanwezigheid van psychotische symptomen, terugvalpercentages, angstniveaus, cognitief functioneren en arbeidsparticipatie.
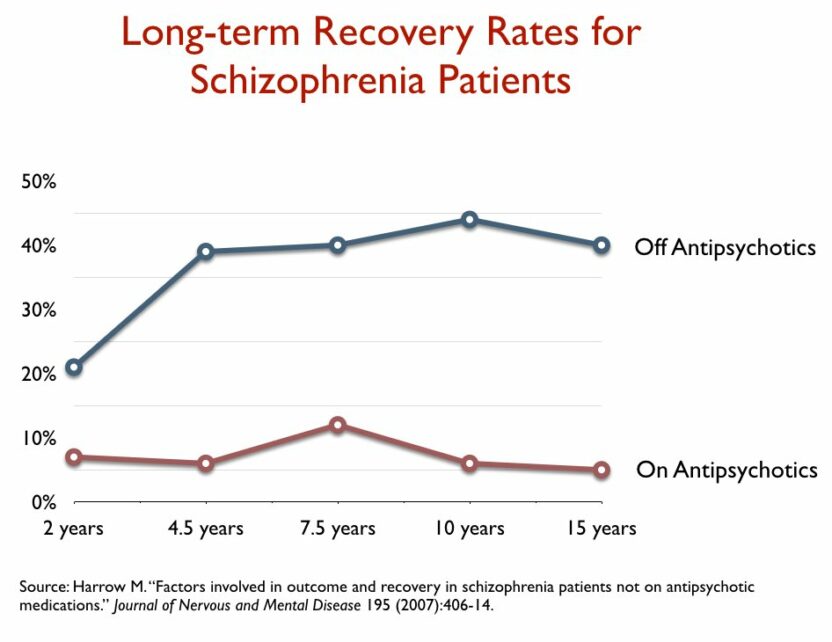
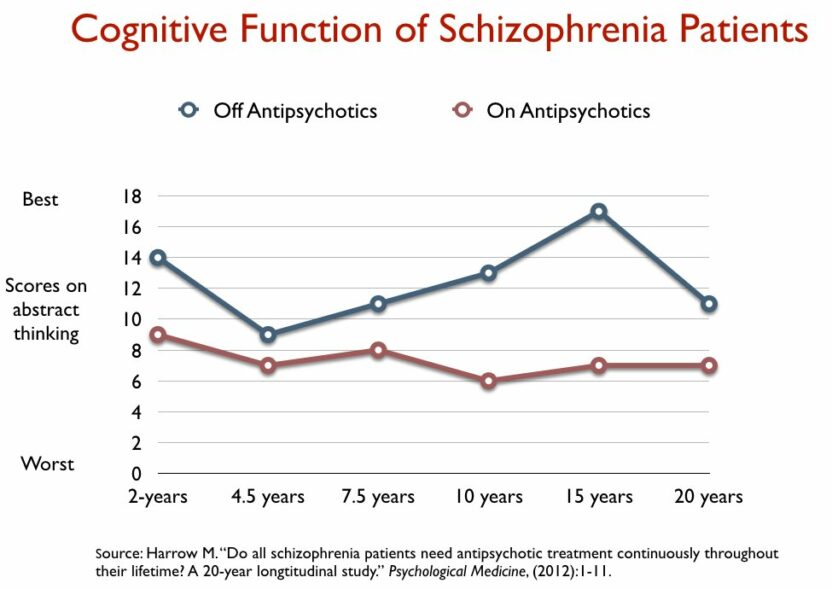
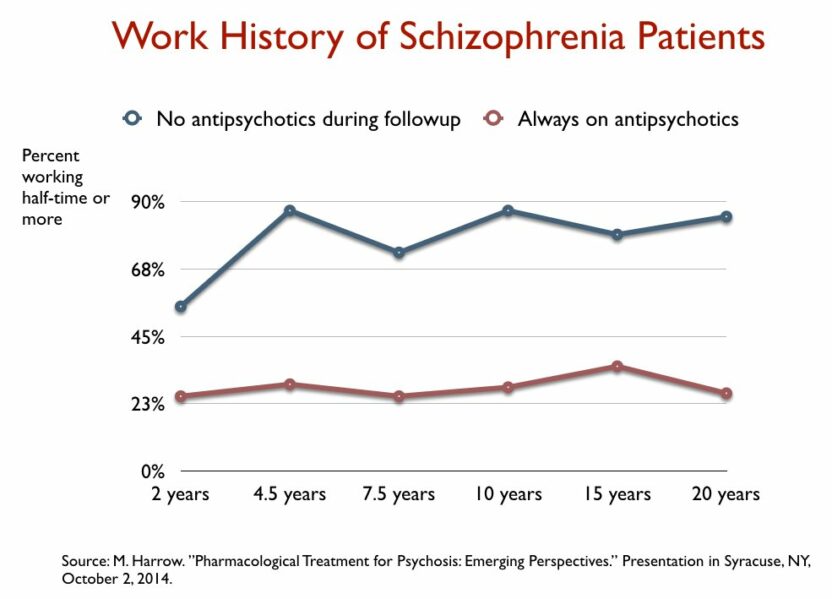
Het meest opmerkelijk was dat patiënten met een mildere psychotische diagnose aan het begin van het onderzoek die hun antipsychotische medicatie bleven gebruiken, het op de lange termijn slechter deden dan degenen met schizofrenie – een ernstigere diagnose – die van de antipsychotica afbleven.
16. Wunderink’s gerandomiseerde tapering studie
a) Herstel na eerste-episodepsychose na 7 jaar follow-up van een vroege dosisreductie/discontinuering als behandelingsstrategie. Wunderink, L. JAMA Psychiatry 70 (2013):913-20.
Lex Wunderink uit Nederland randomiseerde 128 patiënten die hersteld waren van een eerste episode van psychose naar “behandeling zoals gebruikelijk” met de antipsychotica óf naar een afbouwprogramma met tapering. Na zeven jaar was het herstelpercentage van de patiënten die waren gerandomiseerd in de afbouwgroep twee keer zo hoog als dat van de “behandeling zoals gebruikelijk”-groep (40% vs. 18%).
17. Fins geboortegroep-studie
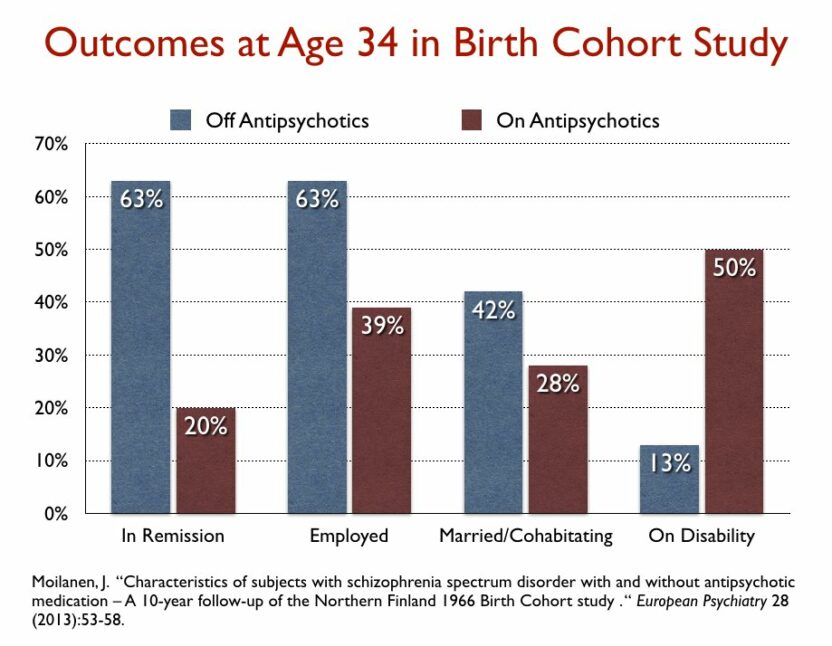
a) Kenmerken van personen met verstoring in het schizofreniespectrum met en zonder antipsychotische medicatie-een 10-jarige follow-up van de Noord-Finse 1966 geboortegroep-studie. Moilanen, J. European Psychiatry 28 (2013):53-58.
In deze studie identificeerden Finse onderzoekers 70 patiënten die in 1966 geboren waren en gediagnosticeerd met schizofrene psychosen waren. Zij evalueerden de status van de patiënten in 2000, toen zij 34 jaar oud waren (met een gemiddelde ziekteduur van 10,4 jaar). Op dat moment deden de 24 patiënten zonder medicatie het veel beter dan de 46 patiënten met antipsychotica: zij hadden meer kans op werk, meer kans op remissie en hadden betere klinische resultaten.
18. Australisch onderzoek naar therapietrouw bij medicatie
a) Een gerandomiseerde gecontroleerde trial van terugvalpreventietherapie voor patiënten met een eerste-episodepsychose. Gleeson, J. Schizophrenia Bulletin 39 (2013):436-48.
In Australië werden 81 patiënten met een eerste episode, die gestabiliseerd waren op medicatie, gerandomiseerd naar behandeling zoals gebruikelijk of naar een “gespecialiseerde therapie” die bedoeld was om de medicatietrouw te verbeteren. Hoewel de therapie de therapietrouw tijdens de 30 maanden durende studie deed toenemen, werd het toegenomen gebruik van medicatie geassocieerd met “verminderingen in psychosociaal functioneren en toenames in negatieve symptomen”.
19. De OPUS-proef in Denemarken
a) Antipsychotische medicatie en remissie van psychotische symptomen 10 jaar na een eerste-episodepsychose. Wils, R. Schizophrenia Research 182 (2017):42-48.
b) Cognitief functioneren na het staken van antipsychotische medicatie Een naturalistische deelgroepanalyse uit de OPUS II proef. Albert N. Psychological Medicine 49 (2019):1138-1147.
In deze Deense studie werden 496 patiënten met een schizofreniespectrum met een eerste episode gedurende 10 jaar gevolgd. Aan het eind van die periode waren er nog 303 patiënten in de studie, waarvan 121 als “niet-medicijntrouw” werden beschouwd en van de medicatie af waren. De niet-medicijntrouwe patiënten hadden meer kans om in remissie (herstel) te zijn (74% vs. 49%) én meer kans om te werken (37% vs. 16%). Er waren aanvankelijk geen verschillen tussen de twee groepen. In een tweede analyse van hun uitkomsten meldden de OPUS-onderzoekers dat degenen die van de medicatie af waren beter cognitief functioneerden, minder positieve en negatieve symptomen hadden, en meer kans hadden op een romantische partner.
20. Duitse evaluatie van de resultaten op langere termijn
a) Symptomen, functioneren en coping strategieën bij personen met schizofreniespectrumstoornissen die geen gebruik maakten van antipsychotische medicatie: een vergelijkende interview-studie. Jung, E. Psychologische geneeskunde 46 (2016):1-10.
In een onderzoek onder 48 patiënten met een schizofreniespectrumstoornis stelden Duitse onderzoekers vast dat degenen die van de medicatie af waren (23 van de 48) een significant hoger niveau van algemeen functioneren hadden. Hoe langer zij van de medicatie af waren, hoe hoger hun niveau van functioneren was.
21. Het perspectief van de patiënten
a) antipsychotica behandeling-systematisch literatuuronderzoek en meta-analyse van kwalitatieve studies. Bjornestad, J. Journal of Mental Health (2019):1-11. Uit studies naar het perspectief van patiënten op antipsychotica bleek dat zij langdurig gebruik van de psychofarmaca een belemmering vonden voor herstel.
***Origineel artikel gepubliceerd op Mad in America. Vertaald door MitN***
Engelstalige bronnen op Mad in America over antipsychotica:
- Wetenschappelijk nieuws vindt u in het archief Science News: Psychiatric drugs (selecteer Antipsychotics).
- Informatie over ontwenning en tapering van antipsychotica vindt u op de pagina Antipsychotic Withdrawal and Tapering.
- Online Town Hall; Exploring issues, Challenges and Opportunities. Dit zijn opnames van online bijeenkomsten waarin besproken werd wat we wel en niet weten over afbouw van psychiatrische medicatie waaronder antipsychotica.
- Journalistieke verdiepingsartikelen over antipsychotica vindt u op de pagina MIA Reports.
- Werking antipsychotica bij kinderen en adolescenten vindt u op de pagina Antipsychotics for Pediatric Use.

